ICSI: Ablauf, Behandlung und Chancen
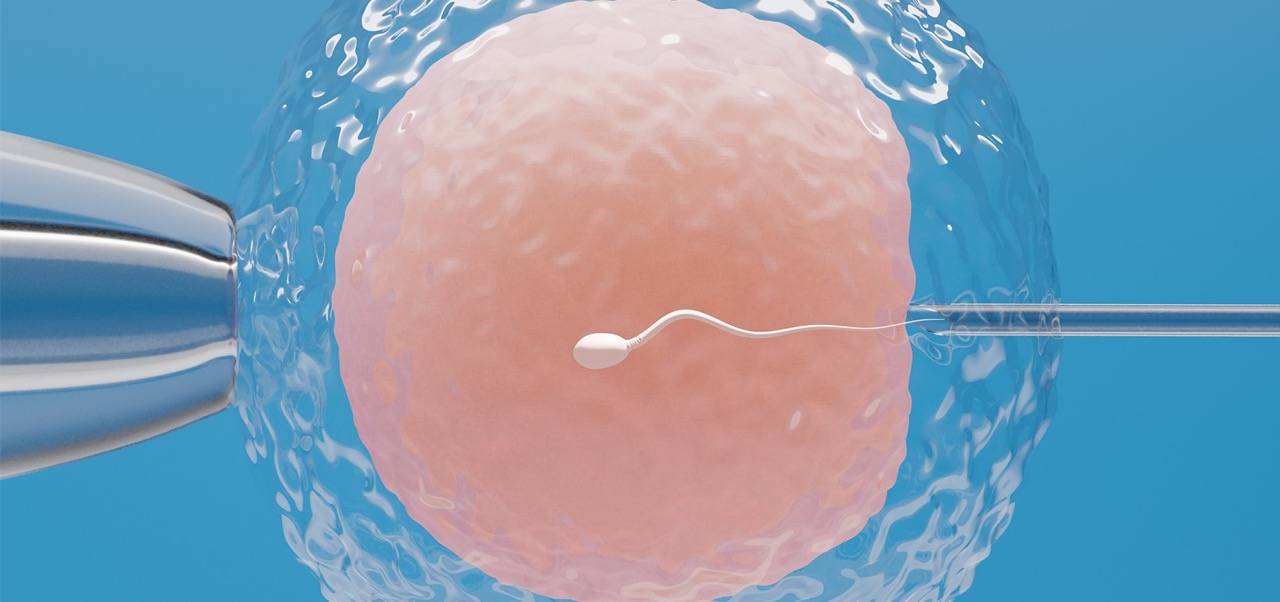
Die Intracytoplasmatische Spermieninjektion (ICSI) ist eine Methode der künstlichen Befruchtung für Paare mit Kinderwunsch. Bei der Behandlung wird eine einzelne Samenzelle mit einer feinen Nadel direkt in eine Eizelle (auch: Ei, Ovum) gespritzt, so dass ein Embryo entstehen kann. Wie bei der IVF werden Eizellen und Spermium außerhalb des Körpers zusammengebracht. Die Spermiengewinnung beim Mann ist einfach, während die Eizellgewinnung bei der Frau kompliziert sein kann. Vor dem Hintergrund moderner Methoden der künstlichen Befruchtung stellt dies i.d.R. kein Hindernis mehr dar.
Wann ist eine künstliche Befruchtung mittels ICSI sinnvoll?
Es gibt verschiedene Ursachen für unerfüllten Kinderwunsch. Nicht in jedem Fall ist eine ICSI notwendig. Ist die Beweglichkeit der Spermien stark eingeschränkt, sind wenige oder keine beweglichen Samenzellen vorhanden (Azoospermie), oder weist die Eizellhülle Unregelmäßigkeiten auf, so sind die Erfolgschancen mittels der klassischen In-vitro-Fertilisation gering. Deshalb wird die künstliche Befruchtung dann häufig direkt durch die intracytoplasmatische Spermieninjektion vorgenommen, um den Kinderwunsch doch noch zu erfüllen.
Wie ist der Ablauf einer ICSI-Behandlung?
Der Ablauf der Behandlung wird in folgende Stufen unterteilt:
Hormonelle Stimulation der Eierstöcke,
Auslösung des Eisprungs,
Eizellentnahme,
Befruchtung der Eizelle im Labor,
Embryotransfer,
Unterstützung der zweiten Zyklushälfte.
Hormonelle Stimulation
Der erste Schritt der ICSI ist wie bei der herkömmlichen IVF die ovarielle Stimulation. Mit der Injektion von natürlichen Hormonen werden die Eierstöcke der Frau so stimuliert, dass nicht nur ein Ei, sondern sehr viele heranreifen können. Zudem verhindern die Hormone einen vorzeitigen Eisprung. Die Eizellreifung wird durch Ultraschall und Blutentnahmen überwacht.
Auslösung des Eisprungs
Meist sind die Eier zwischen Tag 10 und 12 ausgereift. Anschließend wird der Eisprung durch eine weitere Hormonspritze ausgelöst. Hier wird das humane Choriongonadotropin verwendet.
Eizellentnahme
Nach ca. 48 Stunden wird in einem kleinen operativen Eingriff die Eizellentnahme durchgeführt. Die Entnahme kann in der Praxis vom behandelnden Arzt unter Schlafnarkose oder einer kurzen Vollnarkose vorgenommen werden. Dabei wird ein Ultraschallgerät mit einer speziellen, dünnen Nadel in die Scheide eingeführt. Mit der Nadel werden die Eizellen durch Punktion der Follikel mitsamt der Follikelflüssigkeit abgesaugt. So können bis zu 20 Eizellen gewonnen werden, meist sind es aber nur 5 bis 10. Die Menge ist stark vom Alter abhängig. Es befindet sich nicht immer in jedem Follikel ein Ovum, eine Abweichung von der im Ultraschall aufgenommenen Follikelanzahl ist möglich. Die entnommenen Eizellen werden dann im Labor in Nährflüssigkeit gegeben und untersucht. Es kann vorkommen, dass nicht alle entnommenen Eier auch befruchtungsfähige Eizellen sind. Am Tag der Eizellentnahme wird das Ejakulat des Mannes benötigt. Es kann zu Hause oder in der Praxis gewonnen werden. Auch zuvor eingefrorenes, oder durch TESE (testikuläre Spermienextraktion) gewonnenes Sperma kann genutzt werden. Das Spermium wird dann so aufbereitet, dass nur befruchtungsfähige Spermien für die künstliche Befruchtung verwendet werden.
Befruchtung der Eizelle
Im IVF-Labor werden die Eizellen und die Samenzellen getrennt in eine Schale gegeben. Unter dem Mikroskop sucht der Embryologe ein gesundes Spermium aus, saugt es mit einer Nadel an und injiziert es direkt in das Zellinnere des Eis, das sogenannte Zytoplasma. Im Anschluss kommen die Schalen in einen Wärmeschrank. Nach 24 Stunden wird die erfolgreiche Befruchtung kontrolliert. In den nächsten Tagen wird im embryologischen Labor die Entwicklung der befruchteten Eizellen beobachtet. Der Embryo wächst zu einem Mehrzellstadium heran und wird zur Blastozyste. U.U. entwickeln sich einige der Embryonen nicht weiter oder lassen sich nicht korrekt befruchten, so dass sie nicht weiterverwendet werden können.
Embryonentransfer
Sobald die befruchteten Eizellen zur Blastozyste herangereift sind, kann der Embryotransfer stattfinden (meist an Tag 5 nach der Entnahme). Dafür werden eine oder mehrere Blastozysten auf ein dünnes Plastikröhrchen aufgetragen und in die Gebärmutter gelegt. Der Transfer ist fast immer schmerzfrei und wird vom Arzt ohne Narkose oder Betäubung durchgeführt. In Deutschland werden im Normalfall maximal drei, eher nur zwei Blastozysten in die Gebärmutter eingesetzt. Die Übertragung von mehr Embryonen würde die Risiken für Missbildungen, Früh- und Fehlgeburten erhöhen. Bleiben Blastozysten übrig, können diese auf Wunsch in flüssigem Stickstoff eingefroren werden. Bei Misserfolg können sie dann im nächsten Zyklus eingesetzt werden, oder beim Wunsch nach einem weiteren Kind auch noch nach mehreren Jahren.
Unterstützung der zweiten Zyklushälfte
Im letzten Schritt unterstützt die Einnahme des Hormons Progesteron die sogenannte Gelbkörperphase (die zweite Zyklushälfte). Die Gebärmutterschleimhaut kann sich so gut aufbauen und die Chancen, dass sich der Embryo einnistet werden erhöht. Auch hier ist das Vorgehen wie bei der In-vitro-Fertilisation. Nach zwei Wochen kann ein Schwangerschaftstest durchgeführt werden, um zu sehen, ob die Frau schwanger ist
Welche Vorteile bietet die Intracytoplasmatische Spermieninjektion?
Zusätzlich zu den Vorteilen der IVF-Behandlung wird bei der ICSI-Behandlung auch die Befruchtung selbst unterstützt. Wie bei der In-vitro-Fertilisation müssen die Spermien nicht den langen Weg von der Scheide bis zu den Eierstöcken zurücklegen. Durch die direkte Injektion eines Spermiums in das Zellinnere werden weitere Komplikationen ausgeschlossen. Gerade bei älteren Frauen kann es sein, dass die Eizellqualität stark eingeschränkt ist. Das kann auch etwa Auswirkungen auf die Wand der Zelle haben. Ist die Wand zu dick, können die Spermien sie nicht durchdringen; Ist sie zu dünn, können die Spermien zu leicht hinein und das Ovum zu zweit befruchten. Beide Fälle können nicht zu einem gesunden Embryo führen. Auch die Spermienqualität des Mannes kann eingeschränkt sein. Wenn zu wenige Spermien vorhanden sind, diese zu unbeweglich sind, oder viele von ihnen verformt sind, reicht eine normale IVF nicht aus für eine erfolgreiche Befruchtung. Bei der Intracytoplasmatischen Spermieninjektion spielt das keine Rolle, da der Embryologe ja nur ein einziges gesundes Spermium pro Eizelle benötigt. Die Spemienqualität gilt als normal, wenn 5% der Spermien gesund sind. D.h. 95% können fehlgebildete, tote oder nicht bewegliche Spermien sein. Ein Kind kann nur aus dem besten Spermium entstehen.
Welche Risiken bestehen?
ie Risiken sind ähnlich wie bei der IVF. Die im Rahmen der Behandlung verwendeten Hormonpräparate sind zwar meistens keine künstlichen, sondern natürliche Hormone, können aber natürlich dennoch Nebenwirkungen hervorrufen. In seltenen Fällen kann es passieren, dass es durch die Medikamente zu einer Überstimulation der Eierstöcke kommt. Das bedeutet, dass durch die Hormoneinnahme zu viele Eizellen heranreifen. Das klingt im ersten Moment gut, denn viele Eizellen bedeuten hohe Chancen auf ein Kind. Hier führen aber die vielen Follikel zu starken Flüssigkeitsansammlungen im Bauch. Das Ergebnis können schwache bis sehr starke Schmerzen, Übelkeit und Erbrechen sein. Außerdem muss bei einer Überstimulation auf ungeschützten Geschlechtsverkehr verzichtet werden. Denn durch die vielen vorhandenen Eizellen besteht das Risiko von extremen Mehrlingsschwangerschaften, wenn die Frau schwanger wird. Werden mehrere befruchtete Eizellen eingesetzt, so besteht ein erhöhtes Risiko mit Zwillingen schwanger zu werden. Die Schwangerschaft muss vom Arzt dann etwas genauer überwacht werden. Zwillinge werden meist früher geboren, die Geburt ist dafür aber leichter, da die Babys kleiner sind. Die Eizellentnahme ist zwar nur eine Punktion, gilt aber als operativer Eingriff. Die damit verbundene Narkose birgt entsprechend zusätzliche Risiken.
Welche Chancen bietet die ICSI?
Auch unter optimalen Bedingungen führt natürlich nicht jede Intrazytoplasmatische Spermieninjektion zu einem Kind. Die Chancen auf eine Schwangerschaft hängen von vielen Faktoren wie zum Beispiel dem Alter ab und können individuell sehr unterschiedlich sein. Es ist zu bedenken, dass die intrazytoplasmatische Spermieninjektion vor allem von Paaren durchgeführt wird, bei denen das Spermiogramm oder die Eizellqualität ohnehin schon stark eingeschränkt ist und der Eintritt einer Schwangerschaft auf natürlichem Wege sehr unwahrscheinlich ist. Die Wahrscheinlichkeit auf Befruchtung der Eizelle durch die Injektion des Spermiums liegt bei circa 70% pro Eizelle. Nach dem Einsetzen des Embryos rechnet man mit einer Erfolgschance von 20-30% pro ICSI-Versuch. Diese Chance ist ungefähr so hoch wie die allgemeine Wahrscheinlichkeit für eine natürliche Befruchtung pro Zyklus. Eine ICSI gibt also Frauen und Männern mit Fruchtbarkeitsstörungen die gleiche Chance auf eine Schwangerschaft, wie sie Paare ohne Einschränkungen besitzen. Wenn es nicht gleich bei der ersten ICSI klappt, schwanger zu werden, hat das also nicht viel zu bedeuten. Auch die natürliche Empfängnis hat nicht immer beim ersten Versuch Erfolg.
Welche anderen Methoden der künstlichen Befruchtung gibt es?
Die assistierte Reproduktion bietet heute vielfältige Möglichkeiten bei ungewollter Kinderlosigkeit. Die medizinische Forschung entwickelt zudem laufend neue Verfahren der künstlichen Befruchtung, damit Frauen mit unerfülltem Kinderwunsch schwanger werden können. Die ICSI-Methode liefert zwar die besten Ergebnisse, ist aber keineswegs bei jedem kinderlosen Paar die richtige Behandlung. Bei Paaren mit Kinderwunsch ohne bekannte Fruchtbarkeitsstörungen finden die ersten Versuche meist mit einer intrauterinen Insemination statt. Erst wenn drei Inseminationen nicht zum Erfolg geführt haben, wird eine IVF/ICSI-Behandlung durchgeführt. Um den Vorgang zu unterstützen werden viele weitere Techniken angewandt. So kann bei einem schlechten Spermiogramm eine testikuläre Spermienextraktion (TESE) sinnvoll sein. Dabei wird operativ eine Gewebeprobe aus dem Hoden entnommen, aus der Samenzellen gewonnen werden. Weitere Kinderwunsch-Behandlungen der Reproduktionsmedizin neben der ICSI sind etwa Assisted Hatching, Social Freezing, IMSI oder die Samenspende.